Vienas reikšmingiausių medicinos pasiekimų, be kurių negalime įsivaizduoti šiuolaikinio gydymo – tai galimybė operuoti nesukeliant skausmo. Dabartinė anestezija yra saugi, mokslu pagrįsta ir tik kvalifikuotų specialistų atliekama medicininė intervencija, sudaranti sąlygas chirurgijai be skausmo. Deja, ankstyvosios anestezijos galimybės ir paciento būklės stebėsenos stoka, lėmusi didesnį nepageidaujamų reiškinių dažnį, šią medicinos sritį apipynė nežinia ir mitais, kurie, nepaisant spartaus jos tobulėjimo ir didėjančių galimybių, vis dar yra gajūs mūsų visuomenėje.
Anestezija – ne tik skausmo malšinimas
Modernioji anesteziologija yra labai jauna medicinos šaka, nesiekianti net 200 metų. Jos pradžia laikoma 1846 m. spalio 16-oji, kai odontologas Williamas Mortonas viešai pademonstravo sėkmingą paciento migdymą eteriu operacijos metu. Susirinkę gydytojai džiūgavo, kad įveikė vieną didžiausių žmonijos baimių – chirurginės intervencijos sukeliamą skausmą. Reikia įvertinti, koks ypatingas tas miegas, kurio metu atliekami pjūviai, sutaisomi kaulai ar pašalinami sergantys organai, o pabudęs pacientas šio „košmaro“ nepamena ar net sakosi „gerai pamiegojęs“.
Akivaizdu, kad šis procesas yra gerokai sudėtingesnis nei tik miego sukėlimas ir skausmo malšinimas. Tam, kad chirurgai galėtų atlikti intervencijas žmogaus kūne, jo raumenys turi būti atpalaiduoti, t. y. trumpam paralyžiuoti. Esant tokios būklės sustoja natūralus savarankiškas žmogaus kvėpavimas, tad jis turi būti palaikomas specialiais kvėpavimo aparatais. Taigi bendrosios (kartais vadinamos „pilnos“) narkozės metu pacientas yra užmigdomas, tuomet paralyžiuojami raumenys ir jis prijungiamas prie kvėpavimo aparato, tuo tarpu regioninės anestezijos metu pacientas gali nejausti tik pusės kūno (nuo juosmens), vienos galūnės ar net tik jos dalies. Priklausomai nuo anestezijos rūšies žmogaus kūnas patiria įvairias reakcijas (pvz., kraujospūdžio ar pulso svyravimus), kurias taip pat reikia mokėti tinkamai įvertinti ir valdyti.
Natūralu, kad pačioje anestezijos taikymo pradžioje trūko ne tik saugių medikamentų ir išsamaus supratimo apie jų veikimą, bet ir įrangos, reikalingos sekti gyvybinius paciento parametrus narkozės metu (tokius kaip širdies susitraukimų dažnis, arterinis kraujo spaudimas, elektrokardiograma, kraujo įsotinimas deguonimi ir kt.), kurie, kaip jau minėta, atliekant operaciją gali kisti. Šiandien kalbėdami apie anesteziją jos negalime įsivaizduoti be minėtų būklės stebėsenos galimybių – šios ir kitos priemonės yra privalomos ir apibrėžtos tarptautinių saugios anestezijos standartų. Dėl šiuolaikinių laimėjimų dabartinė anestezija yra saugi, mokslu pagrįsta ir tik kvalifikuotų specialistų atliekama medicininė intervencija, sudaranti sąlygas chirurgijai be skausmo.
Tyrimas atkleidė suvokimo apie anesteziją trūkumą
Tačiau tai, kad mitai apie anesteziją vis dar yra gajūs, atskleidė ir 2019 m. atliktas visuomenės žinių apie bendrąją anesteziją tyrimas. Jo metu anonimiškai buvo apklausta daugiau kaip 1200 amenų.
Anketą sudarė 10 demografinio pobūdžio klausimų ir 6 anestezijos žinias tikrinantys klausimai (sudaryti remiantis visuomenėje vyraujančiais klaidingais pacientų įsitikinimais). Didžiajai daliai (86,4 proc.) apklaustųjų bent kartą buvo taikyta bendroji anestezija.
Tyrimas leido geriau suprasti žmonių baimes ir didelį nepasitikėjimą šia intervencija, kurį dažniausiai lemia žinių apie šiandieninės anestezijos galimybes ir pasiekimus stoka. Jis parodė, kad bendrojo suvokimo apie anesteziją trūkumas jaučiamas didelėje visuomenės dalyje, o mitai vis dar gyvi ir tarp jaunų, ir tarp vyresnių žmonių.
1 mitas. Atminties sutrikimas po narkozės
Apklausoje pasiteiravus, kokia, pacientų nuomone, yra anestezijos įtaka atminčiai tolimesnėje ateityje, beveik pusė apklaustųjų (48 proc.) nurodė, kad anestezija tam turi ilgalaikę neigiamą įtaką.
Nors trumpalaikis sumišimas – dar vadinamas delyru – po narkozės ir operacijos yra dažniausiai pasitaikanti komplikacija vyresniems kaip 65 metų pacientams, tikimybė, kad tai lems ilgalaikius atminties sutrikimus, yra nedidelė ir labiau siejama su jau esamomis paciento ligomis (tokiomis kaip arterinė hipertenzija, cukrinis diabetas, rūkymas ir kt.). Po operacijos atminties sutrikimo pasireiškimas mažėja – daugeliu atvejų praeina per savaitę ir tampa nereikšmingas (ilgalaikis poveikis atminčiai < 1 proc.) (1 pav.). Žinoma, kai žmogus yra senyvo amžiaus ir turi polinkį į demenciją arba Alzheimerio ligą, tai ne tik dėl anestezijos, bet ir dėl ligos, operacijos ir kito organizmo patirto streso gretutinių ligų simptomatika gali paūmėti – atminties sutrikimas pooperaciniu laikotarpiu gali neilgam sustiprėti. Šis anestezijos poveikio aspektas dabar sulaukia didelio tyrėjų dėmesio, todėl galima tikėtis, kad ateityje bus tiksliau žinoma, kurie veiksniai perioperaciniu metu prisideda prie pažintinių funkcijų blogėjimo, ir jų bus galima išvengti. Šiandien jau žinoma, kad ypač gili narkozė, trunkanti ilgą laiką, prisideda prie pooperacinio sumišimo / delyro išsivystymo. Tačiau pasitelkę dabartines technologijas anesteziologai gali sekti narkozės gylį ir palaikyti jį tokį, kokio reikia esamoje situacijoje, kad būtų išvengta komplikacijų.
1 pav. Atminties sutrikimo tikimybė po narkozės. Vokietijos medicinos asociacijos mokslo žurnalas „Deutsches Ärzteblatt International“, 2014, Nr. 111(8), p. 119–125
2 mitas. Nepageidaujami reiškiniai po anestezijos atsiranda dėl anesteziologo veiksmų
Beveik 40 proc. apklaustųjų mano, kad nepageidaujamų anestezijos reiškinių būtų galima išvengti ir jie išsivysto tik dėl klaidingų anesteziologo veiksmų – netinkamų vaistų, per didelių ar nepakankamų jų dozių skyrimo.
Šalutiniai perioperaciniai reiškiniai yra individualus organizmo atsakas tiek į operaciją, tiek į anesteziją, todėl, siekiant jų išvengti, labai svarbu anesteziologui atskleisti savo esamos būklės, ligos ir gyvenimo anamnezės (istorijos) ypatumus, galinčius įspėti dėl padidėjusios rizikos. Pavyzdžiui, pooperacinis pykinimas nėra vien anestezijai pasiekti skiriamų vaistų sukelta reakcija. Dažnu atveju tai individualus organizmo atsakas į pjūvį ir kitokį įvairiausių receptorių, įskaitant skausmo, esančių mūsų organizme, dirginimą, kuris ir sukelia nespecifinę, tarsi gynybinę, reakciją – pykinimą ir vėmimą. Dažniausiai anesteziologas numato padidėjusią šių reiškinių išsivystymo tikimybę ir jų prevencijai skiria atitinkamų medikamentų. Kita vertus, jei pacientas jau yra patyręs anestezijų, po kurių išsivystė tam tikras pašalinis reiškinys, apie tai privalo informuoti anesteziologą. Dažniausiai tai leidžia imtis dar efektyvesnės prevencijos ir taip pasiekti maksimalų paciento pasitenkinimą bei užtikrinti sklandų sveikimą pooperaciniu laikotarpiu.
3 mitas. Anestezija – mirtinai pavojinga
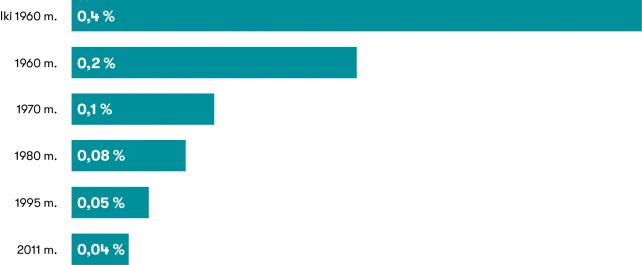
40 proc. apklaustųjų klaidingai mano, kad mirtingumo dėl anestezijos dažnis siekia nuo 5 iš 1000 iki net 5 iš 100. Įdomu, kad toks mirtingumo dažnis nebuvo fiksuojamas net 1960 m. (siekė 0,4 proc.), o tendencija yra nuolatos tik mažėjanti (2 pav.).
2 pav. Pirminis anestezijos nulemtas mirtingumas, tenkantis 10 000 anestezijų. Žurnalas „Best Practice & Research Clinical Anaesthesiology“, Nr. 25(2), 2011, birželis, p. 123–132
Tokios situacijos, kai pacientas miršta tiesiogiai dėl anestezijos sukeltų komplikacijų, yra labai retos ir skiriasi priklausomai nuo prieš operaciją nustatomo rizikos laipsnio, remiantis Amerikos anesteziologų draugijos (American Society of Anesthesiologists, ASA) sudaryta vertinimo sistema. Palyginimui – ASA I klasės pacientų (sveiki asmenys) mirties rizika siekia 0 proc., tuo tarpu IV klasės pacientui (sunki sisteminė liga, kelianti nuolatinę grėsmę gyvybei) ši rizika išauga net iki 8 proc. Anksčiau gydytojai anesteziologai labiau koncentruodavosi į tai, kas vyksta operacijos metu, tačiau dabar dėmesio laukas gerokai išsiplėtęs, jų darbas apima ir paciento paruošimą operacijai, ir pačią operaciją, ir pooperacinę priežiūrą bei skausmo malšinimą. Pacientai gali turėti ir ypatingų, retų ligų, tad jų paruošimas operacijai gali būti sudėtingas, reikalaujantis daugiau laiko, darbo, informacijos. To paruošimo metu kaip tik ir siekiama, kad pirminė su anestezija susijusi mirties rizika kaip įmanoma labiau priartėtų prie populiacinės, kuri, literatūros duomenimis, siekia nuo 0,0007 iki 0,005 proc. anestezijų. Priešoperacinį vizitą sudaro ne tik detalus paciento turimų ligų, vartojamų vaistų apžvelgimas, fizinis paciento ištyrimas ir realios operacinės rizikos nustatymas, bet ir ligonio informavimas apie pasirinktą anestezijos metodą bei su juo susijusias rizikas.
4 mitas. Pabudimas viduryje atliekamos operacijos
Trečdalio respondentų nuomone, tikimybė pabusti viduryje atliekamos operacijos bendrosios nejautros metu yra net 100 kartų didesnė, nei yra nurodoma iš tikrųjų (atitinkamai net 5 ir 0,05 proc.).
Nemaža dalis apklaustųjų teigia girdėję, kad operacijos metu pacientas pabudo ir „viską girdėjo“. Toks klaidingas įsitikinimas dažniausiai kyla dėl to, kad yra painiojamos dvi visiškai skirtingos medicininės procedūros: bendroji nejautra ir primigdymas (kitaip – sedacija), t. y. raminamųjų vaistų skyrimas, kai siekiama suteikti komfortą, o ne visiškai užmigdyti pacientą. Dažnai sedacija taikoma, kai intervencija neskausminga, bet kelia stresą, arba kaip priedas atliekant regioninę (vadinamąją dalinę) nejautrą. Pavyzdžiui, operuojant galūnes dėl geresnio nuskausminimo pooperaciniu laikotarpiu dažnai taikoma regioninė nejautra. Tokios nejautros metu vaistai suleidžiami į nugaros smegenų kanalą arba šalia nervo ir žmogus kuriam laikui nejaučia kojų, tačiau išlieka sąmoningas. Tokiais atvejais užtikrinamas nuskausminimas, o paciento komfortui skiriama raminamųjų vaistų, nuo kurių jis jaučiasi geriau, gali ir pasnausti, bet protarpiais pabunda ir girdi, kas vyksta operacinėje, visai nejausdamas skausmo. Kitaip būna taikant bendrąją nejautrą. Užmigdžius pacientą, į veną suleidžiama raumenis paralyžiuojančių medikamentų, į kvėpavimo takus įstatomas vamzdelis ir pacientas prijungiamas prie kvėpavimo aparato. Visos anestezijos metu stebimi jo gyvybiniai parametrai, pavyzdžiui, kraujospūdis, pulsas, deguonies kiekis kraujyje. Taip pat sekamas ir valdomas miego gylis bei raumenų atsipalaidavimo laipsnis. Taigi taikant bendrąją anesteziją šiais laikais galima užtikrinti, kad pacientas miegotų tiek, kiek reikia.
Vis dėlto tokių atvejų, kai net ir bendrosios nejautros metu pacientas pabunda ne laiku, pasitaiko, tačiau jie yra be galo reti ir dažnai nulemti specifinių aplinkybių. Iki šiol išsamiausia studija šiuo klausimu – tai 2019 m. nacionalinio Britanijos audito atliktas tyrimas. Jo duomenimis, tikimybė pabusti bendrosios nejautros metu tėra 1 iš 19 000. Tačiau šiais laikais anesteziologai turi galimybę sekti ir atitinkamai valdyti miego gylį, tad rizika pabusti ne laiku dar labiau sumažėja.
5 mitas. Anesteziologas operacinėje būna tik operacijos pradžioje
Beveik penktadalis (18 proc.) respondentų mano, kad anesteziologas operacinėje būna ne visą operacijos laikotarpį, o tik operacijos pradžioje ir pabaigoje arba tik pradžioje.
Jau minėta ASA ir Europos anesteziologų draugija (European Society of Anesthesiologists, ESA) yra nustačiusios saugios anestezijos standartą, kuriuo remiasi viso civilizuoto pasaulio anesteziologai. Šis dokumentas nurodo, kad kiekvienos operacijos, kuriai reikalinga anestezija, metu privalo dalyvauti kvalifikuotas anestezijos personalas. Nors gali susidaryti įspūdis, kad užmigdžius pacientą anesteziologo darbas baigtas, iš tiesų jis vyksta visos operacijos metu ir dar kurį laiką jai pasibaigus – tuo metu atliekama dirbtinė plaučių ventiliacija, užtikrinamas adekvatus skausmo malšinimas, raumenų relaksacija ir, žinoma, pakankamai gilus paciento miegas. Anestezijos metu paciento būklė gali nuolat kisti ir reikalauti įvairių gydytojo veiksmų – tiek keičiant kvėpavimo aparato parametrus, tiek koreguojant širdies veiklą ar kompensuojant per operaciją netektą kraujo tūrį.
Individualizuotos anestezijos ateitis
Visa medicina, įskaitant ir anesteziologiją, juda iš įsisenėjusio paternalistinio modelio, kuriame gydytojas „viską žino geriausiai“, į kolegialų, kur gydytojo pareiga – remiantis turimomis žiniomis, suteikti visą reikalingą informaciją pacientui, o sprendimą priima pats pacientas. Jau ir šiandien susiduriama su situacijomis, kai pacientai pageidauja giliai miegoti ir nieko negirdėti, nors bus operuojama viena galūnė ir nuskausminimui puikiai tiktų regioninė nejautra „be miego“. Tokiose situacijose visuomet ieškoma kompromiso – jei žmogus yra jaunas ir sveikas, jis tikrai turi teisę ir netgi pareigą rinktis – regioninė ar bendroji nejautra, ar jų kombinacija. Tačiau jei pacientas turi daug gretutinių ligų (dažniausiai tai būna lėtinės širdies ir / ar kvėpavimo sistemos ligos), bendrosios nejautros keliama rizika yra didesnė nei regioninės, todėl rekomenduojama pastaroji.
Vis dėlto, žengiant į tokią modernią ir individualizuotą anestezijos ateitį, didžiausias iššūkis šiandien – išsklaidyti stipriai pacientų galvose įsišaknijusius mitus ir suteikti bendrųjų žinių apie anesteziją.
Nors vis daugiau plačiai prieinamos informacijos pacientams leidžia praskleisti anesteziją gaubiantį nežinomybės šydą, akivaizdu, kad ne visa viešoje erdvėje randama informacija ar aplinkinių patirtis yra teisinga, todėl gydytojų žodis vis dar yra nepakeičiama premedikacija.



















Komentarų nėra. Būk pirmas!